Скопление жидкости в брюшной полости, или асцит, не является самостоятельным заболеванием, а скорее тревожным звоночком организма, свидетельствующим о наличии более серьезной проблемы. Этот симптом может указывать на широкий спектр заболеваний, от проблем с печенью и сердцем до онкологических процессов.

Скопление жидкости в брюшной полости может быть вызвано различными факторами, например:
- Цирроз печени, при котором здоровая ткань печени замещается рубцовой тканью, что нарушает нормальный отток крови и приводит к повышению давления в воротной вене. Это, в свою очередь, способствует выходу жидкости из сосудов в брюшную полость.
- Сердечная недостаточность, при которой сердце не может эффективно перекачивать кровь, что приводит к застою жидкости в венах и капиллярах, включая сосуды брюшной полости.
- Онкологические заболевания, особенно рак печени, яичников, желудка, поджелудочной железы и толстой кишки. Опухоли могут сдавливать сосуды и лимфатические пути, препятствуя нормальному оттоку жидкости.
- Почечная недостаточность, при которой нарушается выведение жидкости из организма, что приводит к ее накоплению в тканях и полостях, включая брюшную полость.
- Панкреатит, воспаление поджелудочной железы, которое может привести к выходу ферментов и жидкости в брюшную полость.
От догадок к диагнозу: как врачи выявляют асцит?
Путь к точному диагнозу асцита начинается с комплексного подхода, сочетающего в себе сбор анамнеза, физикальный осмотр и инструментальные исследования.
Сбор анамнеза включает детальное выяснение жалоб пациента, истории его заболевания, наличия сопутствующих патологий, принимаемых лекарств и образа жизни. Врач обращает внимание на возможные факторы риска развития асцита, такие как злоупотребление алкоголем, хронические заболевания печени, сердца или почек, перенесенные операции на органах брюшной полости, а также наличие онкологических заболеваний в анамнезе.
Физикальный осмотр позволяет выявить характерные признаки асцита, такие как увеличение объема живота, выбухание пупка, расширение подкожных вен передней брюшной стенки («голова медузы»), отеки нижних конечностей. При пальпации живота врач может определить наличие флюктуации (ощущение колебания жидкости) и притупление перкуторного звука (изменение характера звука при простукивании живота).
Инструментальные методы исследования играют ключевую роль в подтверждении диагноза и выявлении причины асцита.
- УЗИ позволяет визуализировать свободную жидкость в брюшной полости, оценить ее объем, выявить изменения в печени, селезенке, почках и других органах, а также обнаружить признаки портальной гипертензии.
- КТ и МРТ применяются для более детального изучения органов брюшной полости и забрюшинного пространства. Эти методы позволяют выявить опухоли, кисты, воспалительные изменения, тромбозы сосудов и другие патологические процессы, которые могут быть причиной асцита.
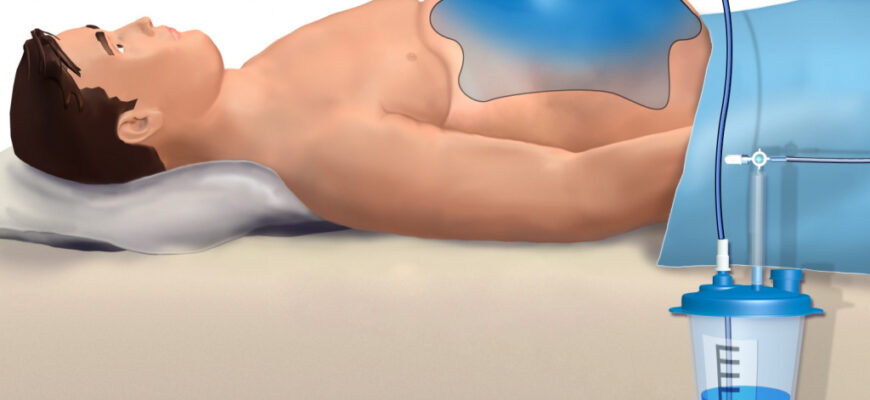
- Лапароцентез (пункция брюшной полости) является инвазивным методом диагностики, который позволяет получить образец асцитической жидкости для лабораторного исследования. Анализ асцитической жидкости позволяет определить ее биохимический состав, клеточный состав, наличие бактерий и атипичных клеток. Это помогает дифференцировать асцит, вызванный портальной гипертензией, от асцита, связанного с другими причинами (например, злокачественными новообразованиями или туберкулезом).
Лечение асцита: избавляемся от жидкости и боремся с причиной
Немедикаментозное лечение играет важную роль в терапии асцита и включает в себя:
- Диета с ограничением соли (до 2 г/сут). Снижение потребления соли помогает уменьшить задержку жидкости в организме и облегчить работу почек. Рекомендуется исключить из рациона соленые, копченые, маринованные продукты, консервы, колбасы, сыры, готовые соусы и приправы.
- Ограничение потребления жидкости (до 1-1,5 л/сут). В некоторых случаях врач может рекомендовать ограничить потребление жидкости для уменьшения отеков и объема асцитической жидкости.
- Постельный режим. В период обострения асцита рекомендуется соблюдать постельный режим для уменьшения нагрузки на сердце и почки.
Медикаментозное лечение направлено на усиление выведения жидкости из организма и коррекцию нарушений, связанных с основным заболеванием.
- Диуретики (мочегонные препараты). Наиболее часто применяются спиронолактон и фуросемид. Эти препараты увеличивают выведение натрия и воды с мочой, что приводит к уменьшению объема асцитической жидкости.
- Альбумин. В некоторых случаях, при выраженном снижении уровня белка в крови, может потребоваться внутривенное введение альбумина для поддержания онкотического давления и уменьшения отеков.
- Антибиотики. При развитии спонтанного бактериального перитонита (инфекции асцитической жидкости) назначаются антибиотики широкого спектра действия.
Инвазивные методы лечения применяются в тех случаях, когда консервативная терапия неэффективна или возникают осложнения.